Grenseffectenrapportage 2021
Dossier 4: Is de EU-richtlijn patiëntenrechten geschikt om goed functionerende gezondheidszorg te bieden in grensoverschrijdende regio’s? An ex-post evaluatie
Volledig dossier
Het volledige dossier is hier beschikbaar in het Nederlands en Engels
- Dossier 4: Is the EU Patients’ Rights Directive fit for providing well-functioning healthcare in cross-border regions? An ex-post assessment
- Dossier 4: Is de EU-richtlijn patiëntenrechten geschikt om goed functionerende gezondheidszorg in grensoverschrijdende regio’s te bieden? Een ex-post beoordeling
Samenvatting
Susanne Sivonen
Inleiding
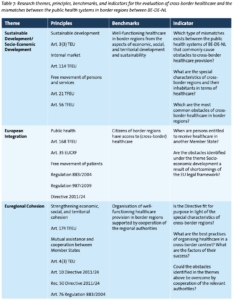
Hoewel grensoverschrijdende gezondheidszorg met name voor grensregio’s van essentieel belang is, kunnen de verschillen tussen de lidstaten en met name tussen hun gezondheidszorgstelsels ertoe leiden dat burgers geen toegang hebben tot gezondheidszorg of andere diensten in een grensoverschrijdende setting. In het licht van de doelstellingen van sociaaleconomische/duurzame ontwikkeling, Europese integratie en Euregionale cohesie onderzoekt dit dossier de huidige uitdagingen op het gebied van grensoverschrijdende gezondheidszorg en de slechte afstemming van de openbare gezondheidszorgstelsels in de (grensoverschrijdende) regio’s van België, Duitsland en Nederland. Aangezien de Richtlijn patiëntenrechten 2011/24/EU voorziet in wetgeving over de toegang tot grensoverschrijdende gezondheidszorg in de Europese Unie, richt de analyse zich op een ex-post beoordeling van de grenseffecten van deze wet. De onderliggende aanname is dat grensoverschrijdende gezondheidszorg een essentieel element is in grensoverschrijdende regio’s om adequate levensomstandigheden voor haar burgers te bieden, aangezien de afzonderlijke nationale grensregio’s anders te lijden hebben onder tekortkomingen als gevolg van hun afgelegen geografische ligging van nationale centra.
Vanuit dit oogpunt is dit dossier een verkennend onderzoek waarin verschillende belemmeringen voor grensoverschrijdende gezondheidszorg worden onderzocht aan de hand van de benchmark voor een goed functionerende gezondheidszorg in grensregio’s (zie tabel 7 hieronder). In het kader van de doelstelling sociaaleconomische ontwikkeling beoordeelt het dossier welke incongruenties tussen de respectieve stelsels van volksgezondheid van invloed zijn op de mobiliteit van burgers van (grensoverschrijdende) grensregio’s. Met betrekking tot de doelstelling Europese Integratie onderzoekt dit dossier de stand van zaken van het EU-kader voor grensoverschrijdende gezondheidszorg. Het dossier analyseert of Richtlijn 2011/24 geschikt is voor het beoogde doel in het licht van de bijzondere kenmerken en behoeften van grensoverschrijdende regio’s. Gezien het potentieel van de richtlijn om oplossingen te bieden voor de grensbelemmeringen voor de bijzondere behoeften van patiëntenmobiliteit in grensoverschrijdende regio’s, zal het dossier worden afgesloten met een discussie over grensoverschrijdende samenwerking in het kader van de doelstelling van Euregionale cohesie. Zo zullen de beste praktijken voor de organisatie van de gezondheidszorg in een grensoverschrijdende context in kaart worden gebracht.
Wat de geografische afbakening van de analyse betreft, is het relevant dat gezondheidszorg een nationaal prerogatief is. Daarom omvat de relevante grensregio die hier wordt onderzocht alle grensregio’s die worden gedeeld door België, Nederland en Duitsland.
Sociaal-economische/duurzame ontwikkeling: Mismatches tussen de openbare gezondheidszorgstelsels
In deze grensregio’s zoeken burgers vaak gezondheidszorg over de grens vanwege de geografische nabijheid. Toegang tot goed functionerende gezondheidszorg in grensregio’s draagt niet alleen bij aan het welzijn van de bevolking, maar is ook van essentieel belang vanuit het oogpunt van de economische, sociale en territoriale ontwikkeling en duurzaamheid van deze regio’s. Door hun perifere ligging zijn deze regio’s echter zeer kwetsbaar voor problemen op het gebied van gezondheidszorg. Door hun perifere ligging en toenemende problemen, zoals de vergrijzing, zijn grensregio’s echter kwetsbaarder en worden ze met extra obstakels geconfronteerd dan niet-grensregio’s. Bovendien heeft de COVID-19-crisis het belang van grensoverschrijdende samenwerking in de gezondheidszorg opnieuw bevestigd.[1]
Op het gebied van volksgezondheid heeft de Europese Unie slechts een coördinerende rol. De organisatie, verstrekking en financiering van de gezondheidszorg blijft de bevoegdheid van de EU-lidstaten[2], wat leidt tot diversiteit en verschillen tussen de respectieve gezondheidsstelsels. De grote mobiliteit van burgers in grensregio’s in combinatie met de verschillen in gezondheidssystemen is echter niet altijd zonder obstakels. De casuïstiek van ITEM en de Grens Informatie Punten (GIP) is rijk aan voorbeelden die belemmeringen illustreren voor het vrije verkeer van mensen op een grensoverschrijdende manier die het gevolg zijn van de structurele mismatch van nationale volksgezondheidssystemen. Daarom wordt in dit dossier onderzocht welke (soorten) mismatches tussen de aan de Nederlandse grens gelegen volksgezondheidsstelsels belemmeringen voor grensoverschrijdend gebruik van zorgverlening kunnen veroorzaken.
Een illustratief voorbeeld van deze belemmeringen wordt gegeven door de regio Zeeuws-Vlaanderen, gelegen in Nederland op de grens met België. De krimpende en vergrijzende bevolking van de regio brengt een unieke reeks problemen met zich mee die leiden tot een verslechtering van de (beschikbare) openbare gezondheidszorg. Gewoonlijk zoeken Belgische inwoners zorg over de grens in Nederland vanwege de territoriale nabijheid. Er is echter gerapporteerd dat er een obstakel is dat de grensoverschrijdende toegang van Belgische inwoners tot de Nederlandse gezondheidszorg belemmert. Vaak kunnen inwoners van en verzekerden in België geen vergoeding krijgen voor hun geplande medische zorg in Nederland, waarvoor ze toestemming nodig hebben van hun Belgische zorgverzekeraar. Als gevolg hiervan is de grensoverschrijdende toegang tot gezondheidszorg voor inwoners van de grensregio beperkt en kan dit verder bijdragen aan de verslechterende beschikbaarheid van gezondheidszorg aan die kant.[3]
Dit voorbeeld is een van de vele dagelijkse situaties die de diversiteit van gezondheidszorgstelsels en de talrijke uitdagingen die daaruit kunnen voortvloeien in een grensoverschrijdende omgeving, aantonen. Hieruit volgt de vraag in hoeverre het EU-systeem ter bevordering van het vrije verkeer van patiënten een antwoord biedt op deze uitdagingen, die eigen zijn aan grensoverschrijdende gebieden.
Europese integratie: Grensoverschrijdende gezondheidszorg binnen het wetgevingskader van de EU
Hoewel de organisatie van de gezondheidszorg onder de bevoegdheid van de lidstaten valt, is er niettemin EU-wetgeving op het gebied van grensoverschrijdende gezondheidszorg. Enerzijds zijn er de Europese verordeningen voor de coördinatie van de sociale zekerheid (Verordening 883/2004 en Uitvoeringsverordening 987/2009) en anderzijds de Richtlijn patiëntenrechten 2011/24 (gebaseerd op jurisprudentie van het Hof van Justitie van de EU). Deze instrumenten regelen beide verschillende situaties en stellen regels en voorwaarden vast voor het aanvragen en vergoeden van grensoverschrijdende gezondheidszorg.[4] In tegenstelling tot de verordeningen[5] versterkt de richtlijn bovendien de samenwerking op het gebied van recepten, zeldzame ziekten en gezondheidstechnologie.[6] Ook de richtlijn bevat regels voor klachtenprocedures en stelt de rechten van patiënten vast: het recht op informatie en het recht op medische follow-up.[7] De richtlijn heeft als belangrijkste doel de mobiliteit van patiënten te waarborgen, de toegang tot veilige en hoogwaardige grensoverschrijdende gezondheidszorg te vergemakkelijken en de samenwerking op het gebied van gezondheidszorg tussen de lidstaten te bevorderen.[8]
Tien jaar na de goedkeuring wordt de EU Patiëntenrichtlijn momenteel geëvalueerd door de Europese Commissie. Naast het beoordelen of de richtlijn efficiënt werkt, richt de Commissie zich ook op wederzijdse bijstand en samenwerking in de gezondheidszorg in grensregio’s.[9] In dezelfde geest evalueert dit dossier het effect van de richtlijn op patiëntenrechten en grensoverschrijdende samenwerking tussen lidstaten. De praktijkgevallen onder het thema sociaaleconomische ontwikkeling bieden nuttige voorbeelden om het soort grensbelemmeringen te classificeren waar met name grensoverschrijdende regio’s mee te maken hebben en deze te vergelijken met de bepalingen van de richtlijn. Het is belangrijk om te evalueren of deze belemmeringen voor grensoverschrijdende gezondheidszorg voortvloeien uit tekortkomingen van het wettelijke kader van de EU: voor sommige is dat het geval, terwijl andere zich voordoen in een zuiver nationale juridische context.
Euregionale samenhang: Is het EU-kader voor patiëntenrechten geschikt voor het doel?
Uiteindelijk probeert het dossier te beantwoorden hoe de richtlijn meer aandacht zou kunnen besteden aan de behoeften van grensoverschrijdende regio’s en bovendien de totstandkoming van goed functionerende gezondheidszorg in grensregio’s zou kunnen bevorderen. Zijn de bepalingen van de richtlijn afgestemd op de specifieke behoeften van de bewoners van grensregio’s? Kan de richtlijn in haar huidige vorm rekening houden met de specifieke kenmerken van grensregio’s? Deze vragen gaan hand in hand met de vraag of en hoe de in het begin genoemde grensbelemmeringen structureel en niet op de gebruikelijke ad-hocwijze, die vaak afhankelijk is van de goede wil van de betrokken overheden, kunnen worden opgelost. Meer specifiek zal het dossier dus ook nagaan hoe deze belemmeringen door de regionale overheden kunnen worden overwonnen en identificeert het de beste praktijken voor het organiseren van gezondheidszorg in een grensoverschrijdende context.
Communication from Commission: Guidelines on EU Emergency Assistance in Cross-Border Cooperation in Healthcare related to the COVID-19 crisis, C(2020) 2153 final. See also Dossier 3.
Article 168 TFEU.
B-solutions: Final Report by the Expert, ‘Cross-border healthcare and the reimbursement of cross-border healthcare costs – Provincie Zeeland’ 2021.
See Chapter 1 Regulation 883/2004, Chapter III Directive 2011/24.
Compared to the Directive, the Regulations have a broader scope on facilitating free movement of persons. The Regulations coordinate also other benefits than those related to cross-border healthcare, such as unemployment and family benefits.
See Chapter IV Directive 2011/24.
See Chapter II Directive 2011/24.
Recital 10 Directive 2011/24.
European Commission Roadmap: Evaluation of patients’ rights in cross-border healthcare, 14 January 2021.

